Crise sanitaire : retour d’expérience au Centre hospitalier sud francilien (CHSF) sur la collaboration multidisciplinaire et interprofessionnelle ville-hôpital lors de la pandémie de Covid-19 en réanimation

Sophie Conrard
- 2 septembre 2020
Ce retour d'expérience nous a été proposé par l'équipe de rééducation du Centre hospitalier sud-francilien. Voici comment ils ont traversé la crise sanitaire, depuis le mois de mars.
Depuis le mois de décembre, les professionnels des réanimations étaient en alerte sur l’évolution de la maladie, puis les premiers cas sont arrivés à Paris et dans les hôpitaux parisiens. La question se posait pour les professionnels de la capacité à absorber cet afflux de patients qui était annoncé en Île-de-France.
En un week-end, le 21 mars, tous les patients arrivaient via le Samu et les urgences, dans un état très grave et relevant d’emblée de la réanimation. Les équipes avaient anticipé l'organisation, avec le rappel de professionnels, l’augmentation des achats de matériel : médicaments, respirateurs. Ensuite, ce fut "l’univers Covid, une bulle déconnectée de l’extérieur dès que nous étions habillés dans les unités Covid, une bulle que nous emmenions jusqu’à la maison", indique le Dr Pascale Labedade, médecin réanimateur.
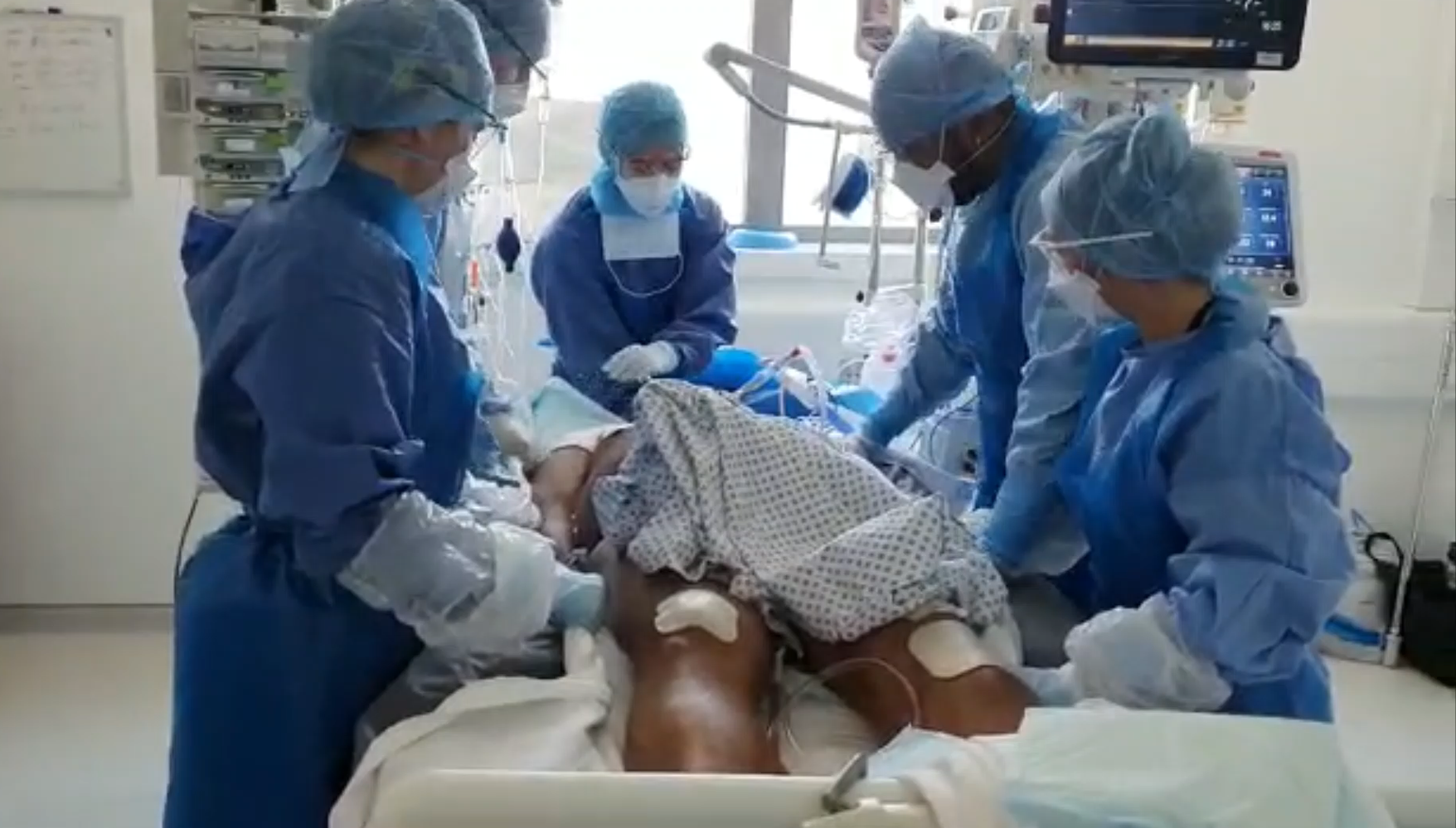
C’était une nouvelle maladie non connue, ni dans son évolution, ni dans les thérapeutiques. Une maladie très grave, provoquant un syndrome de détresse respiratoire aiguë (SDRA) dont l’issue était inconnue. Au fil du temps, des protocoles thérapeutiques ont dû être adaptés en fonction de l’évolution des connaissances, notamment avec l’utilisation d’anticoagulants et de techniques non médicamenteuses.
|
Camille Rabardel, kinésithérapeute du CHSF "Comment affronter une crise d’une telle ampleur ?" "Je suis kinésithérapeute depuis 2012 dans le service de réanimation du CHSF. Tout naturellement, je pensais être armé pour affronter cette maladie. Très vite, je comprends que cette maladie n’est pas comme les autres : les patients sont jeunes (56 ans de moyenne d’âge), sans aucun antécédent, sans pathologie associée, des patients sans parcours de soins complexes. Une prise en charge standardisée doit être mise en place. D’autres professionnels du CHSF, comme les enseignants en activités physiques adaptées, se sont portés volontaires pour venir en renfort, mais comment leur demander d’être confrontés à l’apocalypse que nous vivons? Nous décidons de constituer une équipe dédiée de kinésithérapeutes, avec des professionnels libéraux et hospitaliers. En tant que kinésithérapeute référent de la réanimation, j’avais une certaine appréhension : je voulais ne pas faire d’erreurs, et donner les moyens et la force aux kinésithérapeutes de faire face à cette crise. Une formation, des vidéos, des simulations ont été organisées pour expliquer le décubitus ventral, principale indication dans le traitement des hypoxémies sévères chez les patients atteints d’un SDRA. Tous les jours les mêmes protocoles, des patients de plus en plus nombreux, des décubitus ventraux, des mobilisations passives, toujours la même prise en charge. Et après quelques semaines, parfois 3 mois, nous voyons les patients (cela nous semblait irréel) se réveiller, marcher, parler. Nous constatons une diminution des durées de sevrages, avec moins de conséquences dues aux neuromyopathies de réanimation. Il a fallu faire preuve de motivation, d’adaptabilité, de complémentarité, de volonté, de pédagogie, de sang-froid, de soutien et de respect. Autant de facteurs de réussites face à cette crise. |
Très rapidement, le nombre de patients hospitalisés en réanimation a augmenté. La plupart d’entre eux devaient bénéficier de retournements (mise en décubitus ventral pour améliorer la ventilation). Les soignants de réanimation ont ressenti le besoin d’être aidés pour tenir dans la durée. En effet, cette technique sollicite au moins 5 personnes, 2 fois par jour, pendant 20 minutes, pour chaque patient. Le comité de pilotage de la cellule de crise Covid-19 de l’établissement a validé le projet de constituer une équipe dédiée de rééducateurs (7 jours sur 7, de 10h à 18h,) pour réaliser les retournements et ainsi soulager les soignants de la réanimation.
Cette mission a été confiée à Noémi Perez Sanchez, cadre du service de rééducation, qui a organisé une rencontre entre la Direction des soins, la réanimation et l’équipe de rééducateurs. Des rééducateurs du CHSF (4 kinésithérapeutes, 1 ergothérapeute, 1 orthophoniste) se sont portés volontaires, puis cette équipe a été complétée par des kinésithérapeutes libéraux. "J’ai trouvé une équipe engagée, motivée, à l’écoute, souhaitant apporter son aide", apprécie Le Dr Labedade, médecin réanimateur. "Nous avons pu nous recentrer sur les soins techniques de nos patients", complète Justine Nunes, infirmière de réanimation.
"Au départ, l’équipe dédiée intervenait dans les 4 modules de réanimation (soient 40 lits), puis très rapidement j’ai été sollicitée pour organiser l’intervention de l’unité mobile dans la salle de surveillance post-interventionnelle du bloc opératoire (12 lits transformés en réanimation Covid + 8 lits non Covid) et en unité de soins intensifs de cardiologie (8 lits)", précise Noémi. Soient 68 lits de réanimation pour une équipe mobile composée de 8 personnes, disponibles 7 jours sur 7. Au total, le CHSF a embauché 12 masseurs-kinésithérapeutes libéraux entre le 27 mars et le 31 mai. Différents contrats ont été proposés : des vacations les week-ends et jours fériés, et des CDD d’1 ou 2 mois.
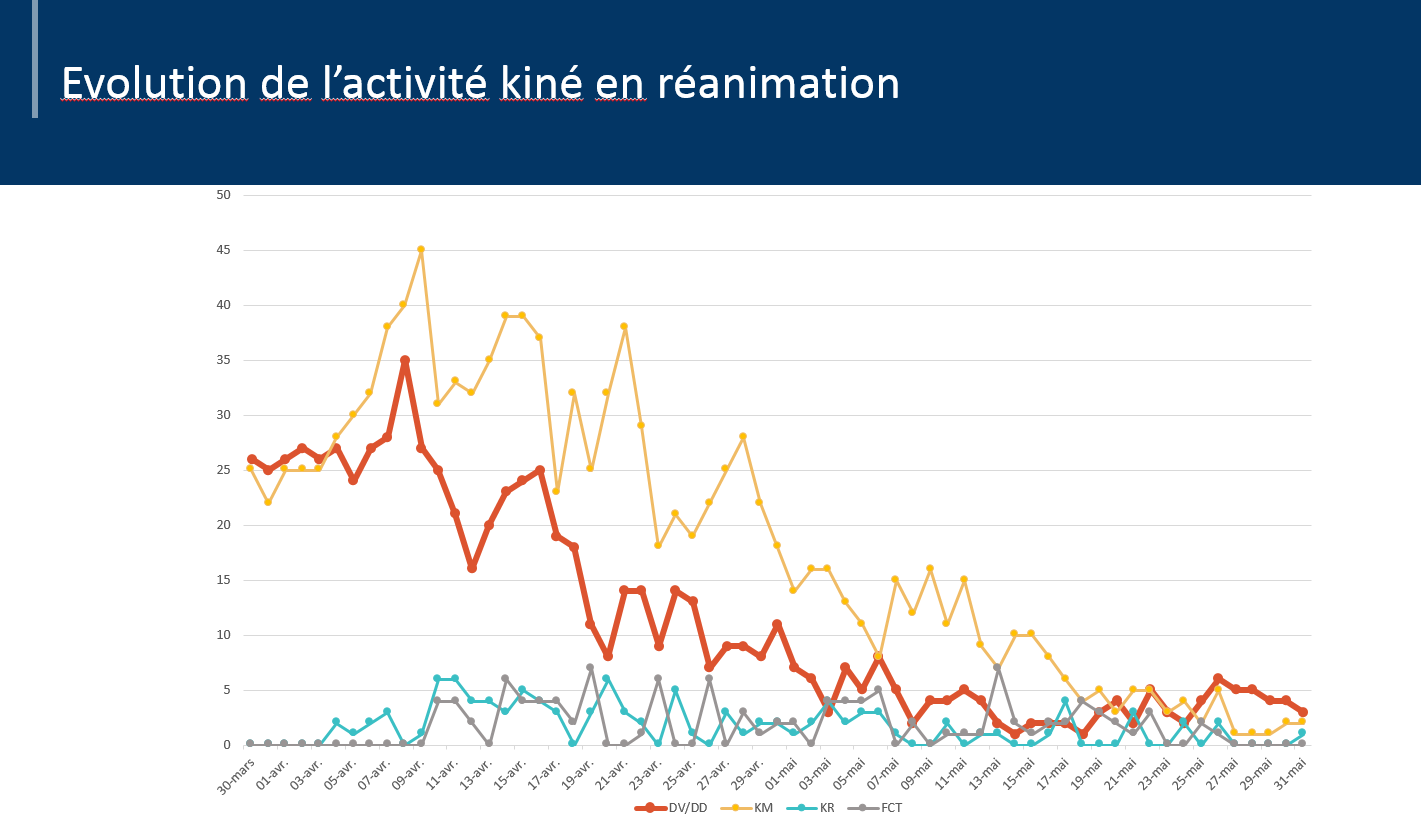
La charge de travail la plus importante pour l’équipe est survenue entre le 30 mars et le 1er mai, avec une moyenne de 20 retournements par jour (35 retournements pour la seule journée du 8 avril !), soient 623 retournements sur cette période. Au total, 736 retournements ont été effectués jusqu’au 31 mai.
|
Christophe Galli, kinésithérapeute libéral "J’ai été en renfort dans un service de réanimation pour être au service des soignants et les soulager" "Tout commence après l'annonce du Président de la République du confinement de la France le 17 mars à partir de 12h. Le conseil de l'Ordre nous demande de fermer nos cabinets libéraux. Ancien kiné de l'Hôpital de Dourdan de 1996 à 2006, spécialisé en réanimation adulte, je commence à reprendre des contacts, à envoyer ma candidature pour proposer mon aide. Le 24 mars, la cadre du service de rééducation du CHSF me rappelle : le service de réanimation a besoin de renfort. Je commence dès la semaine suivante. Je redoute une situation complexe. Premier contact stressé à l'idée de découvrir une équipe dans un contexte de crise, comment trouver ma place et apporter mon aide?... Mon urgence : retrouver mes réflexes acquis au fil des années en réanimation dans un environnement de respirateurs, d’alarmes, de scopes. Être vite opérationnel. Première impression cataclysmique ! La réanimation « déborde », les patients sont tous sédatés, intubés, ventilés, avec l’obésité comme facteur aggravant et des paramètres d'oxygénothérapie incroyables ! Pendant plus de 3 semaines, je ne parlerai à aucun patient. Impensable, même en réanimation… Dans les premiers temps, l'urgence était de participer aux décubitus ventraux (retournements), plus de 20 par jour, avec un pic à 35 en une journée, et ce 2 fois par jour… On a très peu de temps pour mobiliser ces patients, on enchaîne les retournements. D’autres kinés libéraux nous rejoignent. Je retrouve mes reflexes, j’accompagne mes collègues dans la découverte de ce service. Se familiariser, prendre confiance, travailler ensemble, c’est impressionnant comment tous parviennent vite à ces gestes techniques efficaces et précis. Grâce aux coopérations interprofessionnelles, une équipe se forme, nous apprenons à nous connaître, à nous perfectionner et à démontrer une coordination efficace, parfois même sans un mot. L’hôpital accueille toujours plus de patients, d’autres unités sont transformées en réanimation. Je rencontre des professionnels d’un engagement extraordinaire, s’organisant dans ces modes dégradés (dans les médias, on parle de "médecine de guerre"). Nous les aidons au mieux. Nous sommes attendus, remerciés par les différents services : "Enfin voilà les kinés !" ou "bonjour, c’est les kinés", disent certains. Avec nos tenues de protection, seul le regard compte. Des regards concentrés, tendus, pas de légèreté mais de l'efficacité. Nous sommes confrontés à la mort, des moments chargés de respect et de solennité, mais aussi sollicités pour accompagner les extubations, avec un temps d’attente pour être certain que le patient respire sans assistance et, parfois, la nécessité de poser de nouveau une ventilation artificielle. La réussite de l'extubation signe la sortie de la phase critique pour rejoindre l’après réanimation, où nous pouvons enfin échanger les premiers mots, les premiers regards avec les patients. Cette crise a rappelé nos complémentarités en tant que kinés, psychologues, infirmiers, aides-soignants, réanimateurs, etc. Il a fallu échanger, acquérir de nouvelles compétences, aider les patients et aussi les professionnels pour soulager les maux, la fatigue, les difficultés au quotidien… Le pari a été tenu, au sein d’une équipe soudée. Ce fut un honneur d’avoir pu travailler ensemble au service des uns des autres et au service des patients." |
Des formations sur la technique de retournement, avec des mises en situation et supports vidéo, ont été organisées. Des démonstrations sur l’habillage et déshabillage avec les différents EPI (équipements de protection individuels) ont été assurés par une infirmière de réanimation. Noémi Perez Sanchez précise que "la qualité et la sécurité des soins, ainsi que l’accompagnement des professionnels, dans un contexte à haut risque infectieux, était une priorité. J’ai demandé au médecin hygiéniste de rencontrer l’équipe pour mieux comprendre les mécanismes de transmission du virus et les précautions à prendre dans les différents services". Audrey André-Sberro, orthophoniste, est venue en renfort en réanimation. Elle exprime le côté impressionnant de l’habillage et des précautions à prendre pour pénétrer dans les services au travers de bâches : "Je me suis sentie plus protégée en réanimation que dans les autres services. Une fois à l’intérieur, nous avons été très bien accueillis par l’équipe. La première semaine, la crainte était la disparition de l’humanité du soin. L’arrivée massive de patients nous faisait penser à une médecine de guerre. Nous avions besoin de prendre le temps de mieux connaître les histoires de vie des patients, qui était leur entourage, pour recentrer le soin sur des personnes et ne plus simplement enchaîner les retournements sans connaître le nom du patient".
L’équipe de rééducateurs s’est intégrée très rapidement au cœur de la réanimation. Un élan de solidarité et une véritable entraide interprofessionnelle a permis à chacun de trouver sa place dans ce milieu de haute technicité.
Au-delà de cette mission, les compétences des kinésithérapeutes ont été bénéfiques pour les patients. Ils ont élargi leur mission en réalisant quotidiennement des mobilisations passives aux patients curarisés. La kinésithérapie motrice et le travail fonctionnel ont été réalisés avant le transfert des patients dans les services d’hospitalisation post réanimation. La kinésithérapie respiratoire a également été utilisée après extubation, avec un accompagnement rassurant pour le patient. Justine Nunes a constaté que "la kinésithérapie respiratoire avait permis d’éviter les aspirations profondes, techniques invasives utilisées généralement en réanimation. J’ai même assisté à une séance de faciathérapie alliée à de l’hypnose, et j’ai pu voir un patient apaisé et détendu".
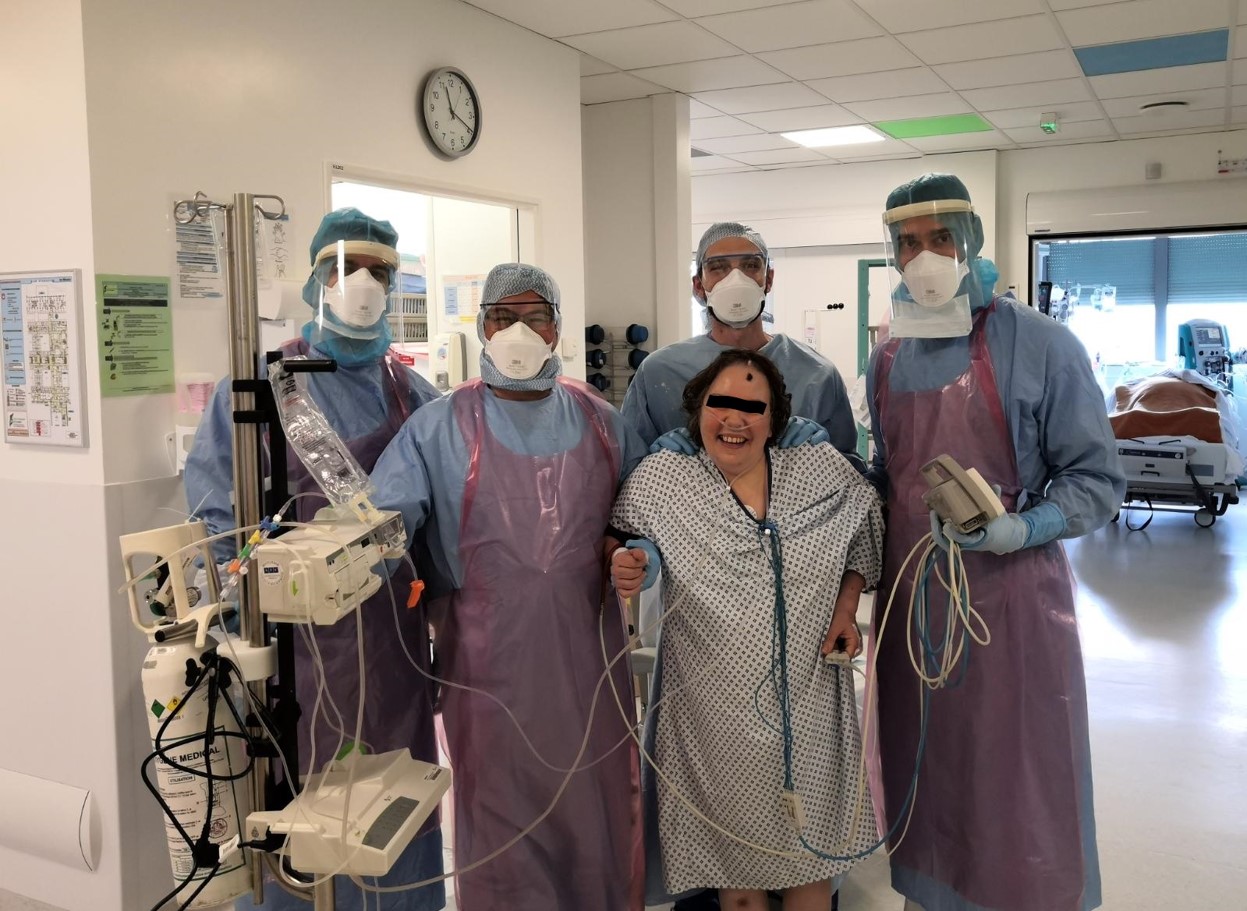
Première patiente sortie de réanimation, applaudie par l'équipe.
Puis cette équipe mobile de rééducateurs a suivi la prise en charge des patients dans le service de pneumologie, unité dédiée aux patients sortant de la réanimation. Cela a permis aux kinésithérapeutes de constater la récupération rapide des patients, et le bénéfice du travail effectué en amont. L'orthophoniste était en charge des suivis de reprises alimentaires, des troubles de la voix (dysphonie liée à l’intubation ou au développement d’un forçage) et de l’évaluation de la déglutition. Elle a senti que pour les patients, la priorité était de faire la kinésithérapie pour se mouvoir, se lever, marcher. La rééducation de la voix était moins sollicitée. Les patients étaient également très demandeurs d’exercices à faire en autonomie pour s’alimenter et boire de nouveau. "Après 20 jours en réanimation, j’ai pu suivre les patients en hospitalisation, avec une envie de me battre pour eux", raconte-t-elle.
|
Témoignage d’un patient "J’ai rencontré des soignants de très grande qualité et très professionnels" "Un matin d’avril, je reçois un SMS me confirmant le diagnostic de Covid-19. À l’époque, je n’avais pas trop de symptômes, mais une dizaine de jours plus tard des céphalées, de la toux surviennent. J’appelle le 15. Mes constantes étaient catastrophiques, le Samu décide d’organiser mon transfert à l’hôpital. J’arrive dans une grande salle, autour de moi plusieurs médecins, je comprends que mon cas est très sérieux. Ils m’annoncent qu’ils vont devoir me mettre dans le coma. Plus de notion de temps, 2 semaines, 3 semaines passent, peut-être plus. Je n’ai plus de repères, je me réveille en réanimation avec une sonde gastrique, alité 24h sur 24, je n'ai plus d’usage de la parole, je me trouve dans une dépendance complète. Des soignants très professionnels prennent mes constantes, ma glycémie, puis vient l’ablation de la sonde gastrique. À ce moment-là, il ne m’est pas encore possible de manger un repas normal. Je suis ensuite transféré en pneumologie, chaque jour un médecin vient me voir, ainsi que d'autres soignants, encore une fois très professionnels. Alors que j’avais toujours eu des appréhensions face aux hôpitaux, j’ai découvert un superbe hôpital avec des soignants de grande qualité et un très bon accompagnement. Lors de mon arrivée en pneumologie, je ne parvenais pas à me tenir debout. Mais très rapidement, mon régime a été revu par la diététicienne et à partir de ce moment, j’ai pu récupérer mon autonomie, j'ai réussi à me mettre debout, je n'avais plus besoin d’aide ni pour m’habiller, ni pour ma toilette ou encore pour manger. J’ai pu bénéficier d’une prise en charge avec les kinés, ergothérapeutes ou APA, au départ en chambre puis sur le plateau technique, avec plus de matériel et dans de bonnes conditions. J’ai pu observer une bonne progression. J'avais encore une limitation pour lever mon bras gauche. Après un séjour en SSR, je suis suivi 3 fois par semaine en hôpital de jour. Encore un long travail, des exercices à domicile pour la continuité, on nous incite à beaucoup marcher, c’est assez fatigant mais reprendre la vie courante est une victoire. Je me souviens encore avoir réussi le premier test de marche de 6 minutes : à la fin, je me suis précipité et j’ai fait une chute (sans gravité). J’ai fini mon suivi en hôpital de jour de rééducation, je poursuivrai mon travail avec un kiné en ville dès mon retour de vacances. |
Parallèlement, tous les patients des autres unités Covid et non Covid de MCO (Médecine Chirurgie Obstétrique) et SSR (Soins de Suite et Réadaptation) de l’établissement ont été pris en charge par les kinésithérapeutes, les ergothérapeutes, les orthophonistes, les diététiciennes, les enseignants en activité physique et psychologues du CHSF. Professionnels qui ont fait preuve d’une grande capacité d’adaptation aux nouvelles organisations et à l’utilisation des différents équipements de protection individuels. Fanny Zola, kinésithérapeute au CHSF, précise qu’il "y avait une peur de transmettre la maladie à notre famille, à nos enfants ou encore au patient, ainsi qu’une crainte d’être délétère pour le patient en lui faisant faire des efforts. Il a été nécessaire de réorganiser les soins avec une prise en charge individualisée dans la chambre du patient et leur apporter le matériel adapté à leur rééducation. Pour nous permettre d'exprimer notre vécu, ma cadre a organisé un atelier sur la qualité de vie au travail pendant la période Covid, avec le psychologue du service de santé au travail, qui a permis d’apaiser quelques tensions".
Aujourd’hui, seulement 2 patients sont hospitalisés en service de MPR, présentant quelques séquelles fonctionnelles, respiratoires, nutritionnelles et/ou psychologiques.
| Données générales | Soins spécifiques |
|
- 131 patients avec infection COVID-19 pris en charge en réanimation au CHSF 86 hommes et 45 femmes Âge moyen : 59 ans Poids moyen : 88 kg - 14 patients transférés vers d’autres régions - 33 décès |
- 99 patients ont été ventilés (soit 76 % des patients) - 86 patients ont bénéficié de séances de décubitus ventral - 90 patients ont été curarisés - 16 patients ont bénéficié d’administration de monoxyde d’azote - 7 ECMO (circulation extracorporelle) veino-veineuses (4 décès) |
La solidarité, l’adaptabilité et le professionnalisme des équipes ont été bénéfiques aux patients. Cette collaboration hôpital-ville a permis la création d’un réseau avec les masseurs-kinésithérapeute libéraux, "prêts à se mobiliser de nouveaux en cas de nouvelle vague", précise Noemi Perez Sanchez.
Au nom du personnel médical et paramédical, le Dr Chevrel, chef de service de réanimation, a adressé une lettre de remerciements à cette équipe de kinésithérapeutes. Il affirme que "cette mise en décubitus ventral a permis de sauver de nombreuses vies. Sans votre aide, nous n’aurions pas pu surmonter cette tâche qui pouvait sembler ingrate, fastidieuse. Vous l’avez gérée avec professionnalisme, bonne humeur, gentillesse et nous vous en remercions. Le positionnement, fondamental pour éviter au maximum les escarres, a toujours été effectué avec rigueur. La kinésithérapie de mobilisation passive a permis d’éviter des enraidissements, des attitudes vicieuses facilitant la réhabilitation fonctionnelle chez ces patients ventilés pendant de nombreuses semaines. Vous avez eu un rôle fondamental dans la prise en charge des patients atteints du Sars-Cov-2".
|
Diététiciennes au cœur de la crise sanitaire Témoignage de Pauline Vojique, Sandrine Chevalier et Elisabeth Dupont "Pendant les 15 premiers jours de la crise, nous avions peu d’activité diététique, pas de demandes d’intervention, des difficultés à trouver notre place. Le risque de dénutrition a été rapidement identifié dans les services de soins et des recommandations ont été établies par les sociétés savantes sur la dénutrition. Nous avons proposé un protocole diététique global, en partenariat avec la pharmacie et la cuisine. L’objectif était d’enrichir les plateaux repas pour majorer l’apport calorique et protidique, apporter de la fraîcheur et faciliter les ingestas du patient. Nous avons pu organiser des consultations par téléphone quand la prise en charge physique n’était pas possible. Les patients étaient satisfaits de bénéficier d'une prise en charge adaptée. Les entretiens téléphoniques ont permis d’adapter les plateaux avec le patient, et une stimulation pour la prise alimentaire. Dès que nous avons eu accès aux unités Covid, nous avons enfin pu prendre notre place au cœur du soin. La solidarité interprofessionnelle était remarquable, les professionnels s’adaptaient et nous faisions pleinement partie de l’équipe. Nous avons eu l’occasion d’aider les patients à communiquer avec des tablettes, plusieurs visios ont été organisées pour des patients n’ayant eu aucun contact avec leurs proches pendant plus de 2 mois, c’est un très beau souvenir. Aujourd’hui, nous prenons en charge encore quelques patients en MPR. Par exemple, nous avons accueilli un patient après 95 jours de réanimation et hospitalisation, avec une forte perte de poids, dénutri, avec une neuromyopathie de réanimation. Là, la prise en charge pluridisciplinaire prend tout son sens. Au CHSF, il y a eu une bonne gestion de la crise et une forte solidarité. Les applaudissements à 20 h, les dons ont été pour nous réconfortants. Nous nous sentions soutenus." |
Rédaction : Anne-Christine Batista, Ingénieur qualité gestion des risques, et Noemi Perez Sanchez, cadre kinésithérapeute.
Avec les témoignages de Camille Rabardel, kinésithérapeute du CHSF, Christophe Galli, kinésithérapeute libéral, Dr Pascale Labedade, médecin réanimateur, Justine Nunes, IDE en réanimation, Fanny Zola, kinésithérapeute, Audrey André-Sberro, orthophoniste, Pauline Vojique, Sandrine Chevalier et Elisabeth Dupont, diététiciennes, et le Dr Guillaume Chevrel, chef de service de réanimation.









